Urètre/organes génitaux masculins
Indications
Le but de l’intervention qui vous est proposée est de traiter l’incontinence urinaire par la mise en place d’un appareillage interne, appelé sphincter artificiel.
Les fuites involontaires d’urine sont empêchées par l’appareillage et le patient déclenche volontairement la miction (= action d’uriner) lorsqu’il en ressent le besoin.

Techniques proposées par le groupe urologie Saint Augustin
Voir « Technique opératoire » ci-dessous.
Les durées
La sonde urinaire, présente à votre réveil, est conservée au moins pendant 24 heures.
Au bout de 3 à 5 semaines, le sphincter est activé par votre chirurgien en hospitalisation de jour ou en consultation.
L'organe
Chez l’homme : L’incontinence urinaire d’effort est une des conséquences possibles de la chirurgie de la prostate. Elle peut apparaître après une prostatectomie totale pour cancer de la prostate, ou plus rarement à la suite d’une intervention pour adénome de prostate (adénomectomie par voie endoscopique / adénomectomie par laser).
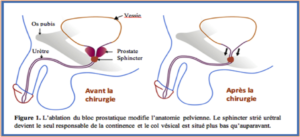
*Image issue de la fiche AFU sur la pose de Sphincter artificiel
A la suite d’une prostatectomie totale, l’anatomie de la région sous vésicale est profondément modifiée (figure 1), le sphincter strié, externe assurant seul le maintien de la continence. Les fuites urinaires peuvent se produire quand ce sphincter externe n’est pas assez efficace du fait d’une élévation brutale de la pression dans la vessie, lors des efforts (toux, rire, activités sportives…).
L’incontinence d’effort peut aussi survenir après une chirurgie prostatique réalisée pour un adénome. La perte d’efficacité du sphincter externe, affaibli à la suite de la chirurgie ou en raison de l’âge, en est la principale cause.
Chez la femme : L’incontinence urinaire d’effort par insuffisance sphinctérienne, les maladies neurologiques, ou une malformation congénitale peuvent relever d’une indication chirurgicale de pose de sphincter urinaire artificiel.
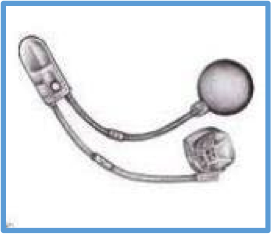
Sphincter urinaire artificiel
*Image provenant du site Urofrance
Principe de l'intervention
Le sphincter artificiel est la méthode de choix lorsque les fuites urinaires dépassent 300 à 500 ml/24 heures.
Certaines conditions dépendent du patient : il doit comprendre le maniement du sphincter et de la poire de commande, être suffisamment habile pour la manipuler effectivement, présenter un état cutané parfait au niveau du périnée et du pli inguinal, consulter au moindre dysfonctionnement.
EXISTE-T-IL D’AUTRES OPTIONS ?
Après échec de la rééducation périnéo-sphinctérienne, qui est un des moyens pour renforcer le plancher pelvien et réduire l’incontinence, une solution chirurgicale peut être envisagée pour des fuites urinaires persistantes (plus de 9 mois après la prostatectomie) .
Il existe plusieurs possibilités de solutions chirurgicales avec chacune ses spécificités :
- La bandelette sous-urétrale posée en dessous et en arrière de l’urètre pour rétablir la position initiale de la partie proximale de ce canal tout en le comprimant.
- Les ballonnets latéro-urétraux ajustables, placés de chaque côté de l’urètre, sous le col de la vessie, afin de provoquer un obstacle à l’écoulement de l’urine.
- Le sphincter artificiel.
- Le choix du traitement repose sur le contexte (état général, âge, maladies déjà connues), la situation clinique (caractéristiques des fuites), l’expérience du chirurgien et la motivation du patient.
Préparation à l'intervention
Avant l’intervention, votre situation peut être évaluée par différents examens :
- Estimation de l’importance des pertes d’urines a l’effort.
- Bilan urodynamique.
- Uretrocystoscopie pour vérifier l’intégrité du canal urétral et de la vessie.
- Questionnaire d’évaluation des symptômes et de la gêne occasionnée.
- Examen cytobactériologique des urines (ECBU), l’intervention n’est réalisée qu’en présence d’urines stériles. Le résultat en est communiqué à votre médecin et à votre chirurgien.
- Bilan préopératoire avec prises de sang (recherche de troubles de la coagulation sanguine en particulier).
- La consultation d’anesthésie est également obligatoire avant l’intervention. Vous êtes informé des modalités de l’anesthésie générale ou locorégionale et des risques de la procédure d’anesthésie. L’anesthésiste peut demander des examens complémentaires (prise de sang ou examen de radiologie).
La pose d’un sphincter artificiel demande :
- Une hospitalisation de quelques jours.
- Une antibioprophylaxie systématique pour prévenir l’infection.
- Une prévention de la thrombose veineuse par injection d’anticoagulants.
Technique opératoire
Le sphincter se compose de trois parties :
- Une manchette gonflable autour de l’urètre, pour stopper totalement l’urine par compression circulaire
- Une pompe qui entraîne l’ouverture de la manchette pour vider la vessie en temps voulu.
- Une poire de commande qui permet de chasser le liquide de la manchette vers le ballon. Cette pompe est placée dans le scrotum, devant un des testicules très en avant et en bas pour être facilement accessible à la manipulation.

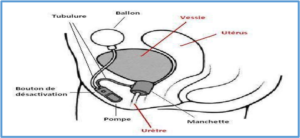
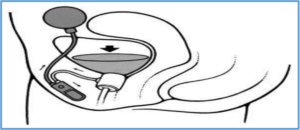
*Image issue de la fiche AFU sur la pose de Sphincter artificiel
Au repos, la manchette est remplie et écrase l’urèthre, empêchant les fuites d’urine.
Lorsque le patient veut vider sa vessie, il bloque la pompe avec une main et appuie 2 ou 3 fois sur la partie inférieure de la poire de commande avec le pouce et l’index de l’autre main.
Le liquide est chassé vers le ballon réservoir placé latéralement en arrière du pubis, la compression autour de l’urèthre est levée et le patient peut uriner.
Au bout de 2 ou 3 minutes, le liquide revient automatiquement dans la manchette pour écraser l’urètre.
Pour mettre en place le sphincter, le chirurgien pratique 2 incisions de quelques centimètres : une au niveau du périnée en arrière des bourses ou entre la verge et le scrotum suivant la technique utilisée, et l’autre au niveau d’un pli inguinal, au-dessus du pubis.
Suites habituelles
La sonde urinaire, présente à votre réveil, est conservée au moins pendant 24 heures.
Un traitement antalgique vous est prescrit si besoin. Un traitement anticoagulant est effectué pour la prévention de la thrombose veineuse.
Lorsque vous sortez de l’établissement, le sphincter artificiel n’est pas fonctionnel, il est dit « désactivé », le temps nécessaire à la cicatrisation. Les fuites urinaires sont donc toujours présentes. Au bout de 3 à 5 semaines, le sphincter est activé par votre chirurgien en hospitalisation de jour ou en consultation. La mise en fonctionnement est réalisée en appuyant fortement sur la pompe qui était bloquée. Le sphincter devient fonctionnel, la manchette est gonflée et vous apprenez à le manipuler pour aller uriner.
La durée de l’arrêt de travail est fixée par votre chirurgien.
Les précautions de rigueur après l’opération sont d’éviter les efforts importants (port de charges lourdes supérieures à 5kg , poussée abdominale importante, activités sportives) pendant un mois. Vis-à-vis de la cicatrice périnéale, les bains sont déconseillés (privilégier les douches).
Vous devez consulter votre urologue en cas :
- De brûlures urinaires persistantes, d’urines troubles ou d’odeur « forte », de fièvre, de difficultés importantes pour uriner.
- De douleurs ou rougeurs au niveau du site opératoire ou un écoulement à l’endroit de la cicatrice.
Suivi post-opératoire
En général, le port d’un sphincter artificiel interdit les activités sur une selle dure (vélo, mais il existe des selles adaptées, équitation…).
Un sphincter artificiel doit être inactivé par un médecin avant la mise en place d’une sonde urinaire, lorsque cela est nécessaire. Une surveillance régulière annuelle est recommandée. N’hésitez pas à consulter votre médecin une fois par an ou spécifiquement en cas d’anomalie.
Risques et complications
Dans la majorité des cas, l’intervention qui vous est proposée se déroule sans complication. Cependant, tout acte chirurgical comporte un certain nombre de risques et complications décrits ci-dessous :
Certaines complications sont liées à votre état général et à l’anesthésie ; elles vous seront expliquées lors de la consultation pré-opératoire avec le médecin anesthésiste ou le chirurgien et sont possibles dans toute intervention chirurgicale.
Les complications directement en relation avec l’intervention sont rares, mais possibles :
Pendant l’intervention :
la technique chirurgicale est stéréotypée. Il peut exister un risque théorique de blessure des organes pelviens ou de l’urètre, ainsi qu’un risque d’hémorragie ou d’hématome.
Après l’intervention :
Les infections de prothèse se produisent avec une incidence de 4,5% et sont une complication grave, imposant d’enlever tous les éléments du sphincter. Les causes peuvent en être une contamination préopératoire par des germes environnementaux ou cutanés, une infection urinaire non diagnostiquée et/ ou des traumatismes de l’urètre.
Les problèmes mécaniques se voient dans 7% des cas en moyenne et sont généralement le fait d’une implantation inadaptée, d’une pression inadéquate dans le ballonnet, de tubulures bloquées ou coudées ou d’une manchette de dimension incorrecte.
Les érosions urétrales précoces résultent soit d’une infection, soit d’une manchette trop petite. Une atrophie ou une fibrose urétrale secondaire à la pression de la manchette peut provoquer une érosion tardive.
L’atrophie urétrale peut favoriser la récidive de l’incontinence, efficacement traitée dans 80% des cas par l’implantation d’une nouvelle manchette après un délai de 6 à 12 mois. La radiothérapie effectuée après la prostatectomie pourrait majorer le risque d’érosion urétrale.
Les différentes complications imposent une révision, c’est-à-dire une réintervention dans 10 à 15 % des cas.
GROUPE UROLOGIE SAINT-AUGUSTIN
Chirurgie mini-invasive
d’excellence